L’objectif de cette note est d’évaluer la performance des services publics européens de santé. Nous avons comparé les ressources accessibles à l’administration publique et susceptibles d’améliorer la qualité de la santé et les résultats de ce système – les données utilisées sont détaillées dans les notes de bas de page 1 et 2.
Les ressources et résultats sont évalués sur une échelle de 0 à 1. 0 étant la meilleure note pour les ressources et 1 la meilleure pour les résultats. En effet, si l’on souhaite ici calculer l’efficacité globale d’un service public, l’idée est bien de mesurer quel système obtient le meilleur résultat tout en gardant un contrôle sur les ressources utilisées.
Enfin, c’est cette comparaison entre ressources et résultats qui nous donne un niveau de performance[[Le chiffre de la performance n’est ni une note globale, ni un pourcentage, il s’agit du ratio entre deux variables (résultats/ressources), et nous sert uniquement à comparer la performance des pays entre eux.]] du système de santé pour chaque pays étudié.
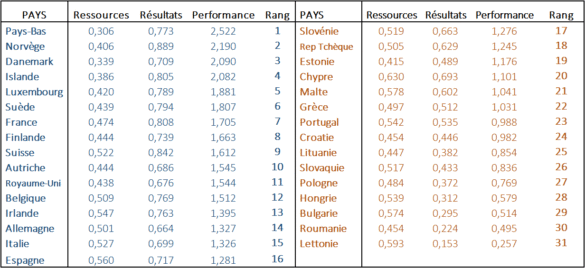
Le tableau ci-dessous détaille ces données et permet d’établir le classement suivant :

Points à retenir :
• L’IREF a comparé les ressources[[Les ressources sont définies comme les intrants contribuant à la mise en place d’un système public de santé et sur lesquels la puissance publique peut exercer un contrôle direct par des politiques publiques. Les ressources des systèmes de santé sont les suivantes : la dépense publique par habitant calculée en parité pouvoir d’achat ; les coûts administratifs du système de santé en pourcentage des dépenses publiques de santé ; la part de la consommation finale de santé directement dépensée par les ménages (en %) ; le temps d’attente pour les soins de santé ; le droit des patients (accès au dossier médical) ; l’accès et l’étendue des services publics de santé ; le nombre de lits d’hôpital pour 1 000 habitants ; la durée moyenne d’un séjour à l’hôpital ; le nombre d’infirmières pour 1 000 habitants ; le nombre de médecins pour 1 000 habitants ; le nombre de dentistes pour 1 000 habitants ; la consommation d’alcool par habitant ; la consommation de tabac par habitant ; le taux de prévalence de l’obésité.]] des systèmes de santé de 31 pays (UE des 28, plus Islande, Norvège et Suisse) et leurs résultats[[Les résultats (outputs) sont représentés par l’ensemble des données publiques accessibles pouvant mesurer, lorsqu’ils sont comparés aux ressources, la performance d’un système de santé sur lesquelles la puissance publique ne peut exercer qu’un contrôle indirect par des politiques publiques. La perception de l’état de santé (pourcentage des réponses positives, total de la population) ; part des besoins de santé non satisfait (% de la population) ; espérance de vie à 65 ans ; mortalité infantile pour 1 000 naissances ; le sous-indice européen des consommateurs de soins de santé (EHCI) regroupant les données sur les résultats obtenus par le système de soin des maladies spécifiques, comme la progression des accidents vasculaires cérébraux, le taux de dépression ou encore les infections par les SARM (staphylocoques antibio-résistants) ; taux de subsistance des cancers. Il faut noter que de nombreuses données utiles et qui pourraient affiner nos résultats sont manquantes. Cela a un impact sur la solidité globale de l’Index santé. Le lecteur doit donc garder à l’esprit qu’il s’agit de dégager des tendances à partir de données parfois insuffisamment précises.]] pour ces mêmes pays.
• Les dépenses publiques de santé du gouvernement central en France s’élèvent à 8 % du PIB en 2012, elles ont augmenté d’un point de pourcentage du PIB depuis 1995. En termes de volume de dépense publique en pourcentage du PIB, la France se situe au 5ème rang sur 31 pays.
• Cela est à comparer avec les trois premiers pays de notre classement. Les Pays-Bas ont augmenté leurs dépenses de 3,6 points de PIB entre 1995 et 2012, ces dépenses se sont accrues plus rapidement après la réforme du système néerlandais en 2006. Quant au Danemark, les dépenses publiques ont augmenté de 1,9 point de PIB entre 1995 et 2012, et de 0,4 point en Norvège sur la même période. Les Pays-Bas et la Norvège sont les pays qui dépensent le plus dans la santé en Europe en 2012, respectivement 8,3 et 8,7 % du PIB, contre 7,3 % pour la Norvège.
• La France dépense chaque année 2 491 € par habitant. Elle se situe au 7ème rang de notre classement, alors qu’elle se trouve à la 10ème place des pays qui dépensent le plus par habitant.
• Les coûts administratifs du système de santé sont plus élevés en France (3,3 % des dépenses publiques de santé) qu’aux Pays-Bas (1,3 %), au Danemark (1,1 %) ou en Norvège (0,6 %).
• Le personnel administratif a augmenté de 2,35 % en France sur la période 2006 – 2012, alors qu’il est resté stable au Danemark (-0,8 %) et qu’il a diminué en Norvège (-7,5 %). Les dernières données disponibles pour les Pays-Bas s’arrêtent à 2009 et ne sont pas réellement comparables. On note tout de même une légère hausse entre 2006 et 2009. Globalement, la majorité des pays européens ont réduit le poids du personnel administratif dans la masse salariale.
• Le personnel administratif représente 35 % de l’emploi hospitalier total en France, seule la Belgique fait moins bien. On constate un écart de plus de 10 points de pourcentage entre la France et le Danemark (23 %) et la Norvège (25 %).
• Si les pays qui dépensent plus ont de meilleurs services de santé, c’est surtout la façon dont est organisée chaque système qui influe le plus sur son efficacité.
• Il en ressort que l’introduction de la concurrence dans les systèmes de santé leur est généralement profitable. Il existe plusieurs moyens d’introduire de la concurrence dans les services de santé, que ce soit entre les hôpitaux, les assurances santé, ou les deux. Les pays qui s’y sont essayés, en particulier les pays d’Europe du nord, ont vu leurs services publics s’améliorer, tant du point de vue de leur qualité que de leur efficacité.
Introduction
Les systèmes de protection sociale font aujourd’hui face à une augmentation constante de leurs coûts de fonctionnement. C’est particulièrement le cas en Europe, l’offre et la demande de soins s’accroissent rapidement. Cela est principalement dû à des raisons démographiques, à la prévalence de maladies chroniques, à des besoins d’amélioration des infrastructures et au développement technologique.. De manière générale, « on estime que les dépenses de santé ont augmenté de 2,8 % en 2013 – en légère hausse par rapport à 2012 dont le taux s’élevait à 2 %. Ces dépenses représentent 7 200 Mds de dollars, soit 10,6 % du PIB mondial » (DELOITTE, 2015)[[http://www2.deloitte.com/content/dam/Deloitte/global/Documents/Life-Sciences-Health-Care/gx-lshc-2015-health-care-outlook-global.pdf]]. Ces multiples priorités sont de nouvelles contraintes budgétaires pour des services de santé déjà très endettés, qui doivent s’efforcer d’améliorer l’efficacité de la protection sociale afin d’assurer leur pérennité à long terme.
De nombreux facteurs sont en jeu lorsque l’on analyse en détail les systèmes de santé européens. Tout d’abord, leur complexité et leur singularité se sont accrues à mesure que différentes réformes étaient mises en œuvre. Ces dernières n’ont pas permis de changer en profondeur les différents systèmes de santé, fondés sur un principe redistributif, mais plutôt de les maintenir à flot. La seconde difficulté porte sur l’accès à des données fiables et facilement comparables[[Par exemple, les données sur la prévalence des cancers en Europe sont, dans certains pays, significativement inférieure aux données sur la mortalité due aux cancers. Selon l’OCDE, cet écart s’explique par une faible capacité de dépistage ainsi qu’un mauvais système de référencement des cas de cancer dans ces pays. Voir : http://ec.europa.eu/health/reports/docs/health_glance_2014_en.pdf]], dans la mesure où chaque système de santé à ses particularités et est conçu de manière différente. Aux cours des deux dernières décennies, certains pays ont introduit une dose de concurrence entre les prestataires de soins, d’autres entre les assureurs, et d’autres encore ont agi sur ces deux leviers pour mieux contrôler leurs dépenses. Tandis que d’autres pays ont totalement exclu cette alternative. En comparant les systèmes de santé des pays européens, on peut mieux appréhender l’importance de l’efficacité et du calcul économique lorsqu’il s’agit de mettre en place de nouvelles réformes.
L’importance de la dépense publique n’est pas nécessairement source de qualité et d’efficacité
Tout d’abord, il faut rappeler que le lien entre une augmentation des dépenses de santé – qu’elles soient de source privée ou publique – et l’amélioration directe des services de santé est extrêmement complexe (Smith, 2005). Plus de dépense n’améliore pas significativement la santé globale d’une population. Ici, l’exemple du système singapourien est assez représentatif. Il s’agit d’un système universel (il est obligatoire de s’assurer) dont les prestataires et assureurs sont en concurrence (il existe donc une réelle économie de la santé dont les prix ne sont pas faussés par l’intervention publique). Ce système efficace n’est pas pour autant plus onéreux, au contraire. Les Singapouriens dépensent en moyenne 5 % du PIB pour leurs soins, contre plus du double, lorsqu’on intègre les dépenses privées, dans les pays de l’Europe de l’Ouest. Les données que nous avons collectées soutiennent également cet exemple, dans la mesure où l’accès aux soins de santé[[L’accès aux soins de santé correspond à un Index développé par l’EHCI (European Health Consumer Index) et regroupe plusieurs variables, notamment les délais d’attente pour l’accès à un rendez-vous chez le médecin ou un spécialiste. Les notes peuvent varier entre 0 et 250. Il s’agit d’un nombre de points qui est fonction du délai d’attente pour un rendez-vous chez un médecin (spécialiste ou non). Pour le détail du calcul, voir : http://www.healthpowerhouse.com/files/EHCI_2014/EHCI_2014_report.pdf, p.54.]] n’est pas corrélé avec la richesse d’un pays.
+Accès à la santé et PIB dans 31 pays européens+

Il s’agit des 28 pays de l’Union européenne, plus l’Islande, la Norvège et la Suisse
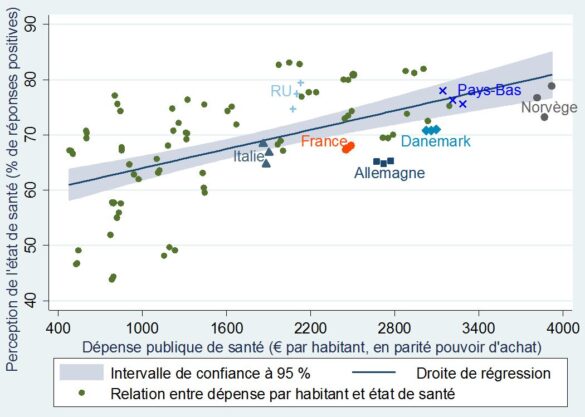
De la même manière, il est difficile de mettre en relation la perception des populations européennes sur leur état de santé et la dépense publique dans ce domaine. Tout indique que le volume de dépense par habitant n’a pas un impact significatif sur l’état de santé général d’une population donnée.
Comme l’indique le graphique ci-dessous, la plupart des points se trouvent en dehors de l’intervalle de confiance (la zone grisée autour de la droite bleue). D’un point de vue statistique, cela signifie que ces valeurs ne permettent pas d’estimer précisément la relation entre ces deux variables.
+Perception de l’état de santé et dépenses publiques de santé par habitant+
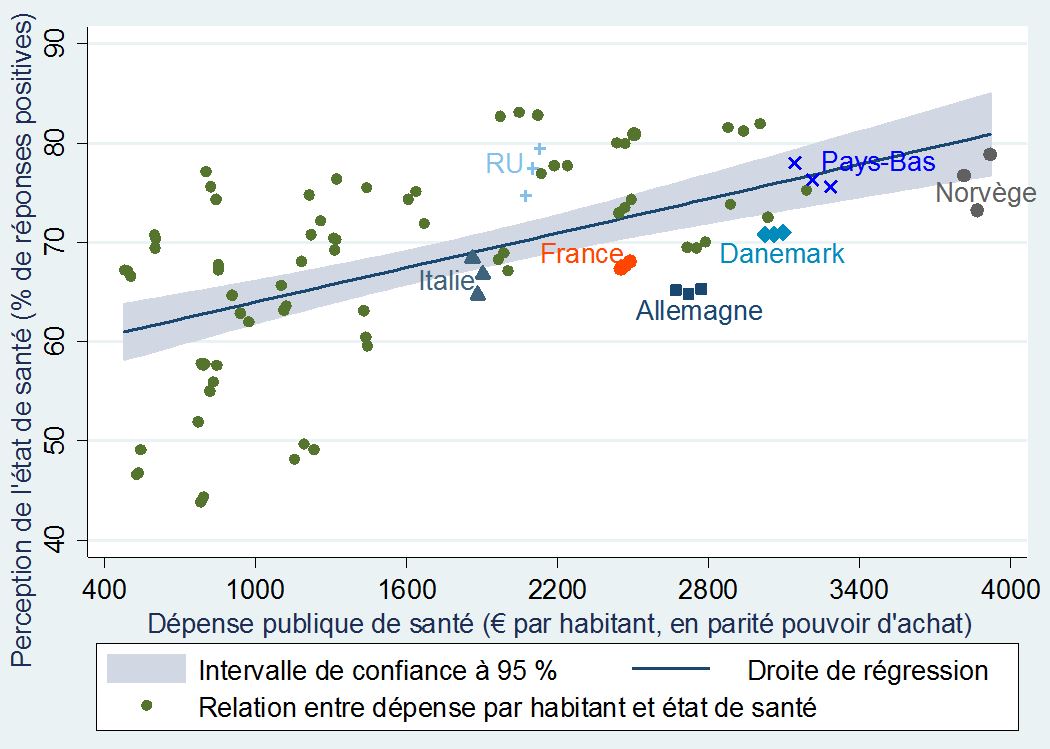
dans 31 pays européens (de 2010 à 2012)
Certes, l’importance de la dépense a un effet évident sur la qualité du service rendu et la perception de l’état de santé est globalement meilleur dans les pays qui dépensent plus, mais à des degrés très différents selon les cas. Il s’avère donc que le volume global de dépense n’a qu’une influence relative sur l’état de santé d’une population donnée : le niveau d’enseignement, le milieu socio-économique, ainsi qu’un système de dépistage efficace (particulièrement dans le cas des cancers) sont des facteurs tout aussi importants à prendre en considération.
La concurrence a un effet positif sur la performance des systèmes de santé
Les mécanismes de marché dans le secteur la santé sont peu nombreux en Europe et se limitent à quelques rares expérimentations le plus souvent mises en place dans les pays d’Europe du Nord. A cet aspect s’ajoute la complexité des systèmes qui les rendent plus difficilement comparables. Il reste que les pays qui ont réussi à introduire un peu de concurrence ont vu leurs résultats s’améliorer, comme les Pays-Bas ou le Danemark.
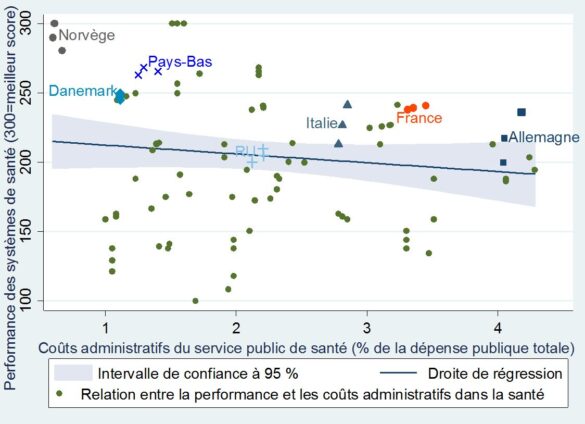
Tout d’abord, le poids de l’administration publique n’est pas corrélé avec la performance des services de santé.
+Pourcentage des dépenses d’administration des services de santé et performance des services publics de santé+
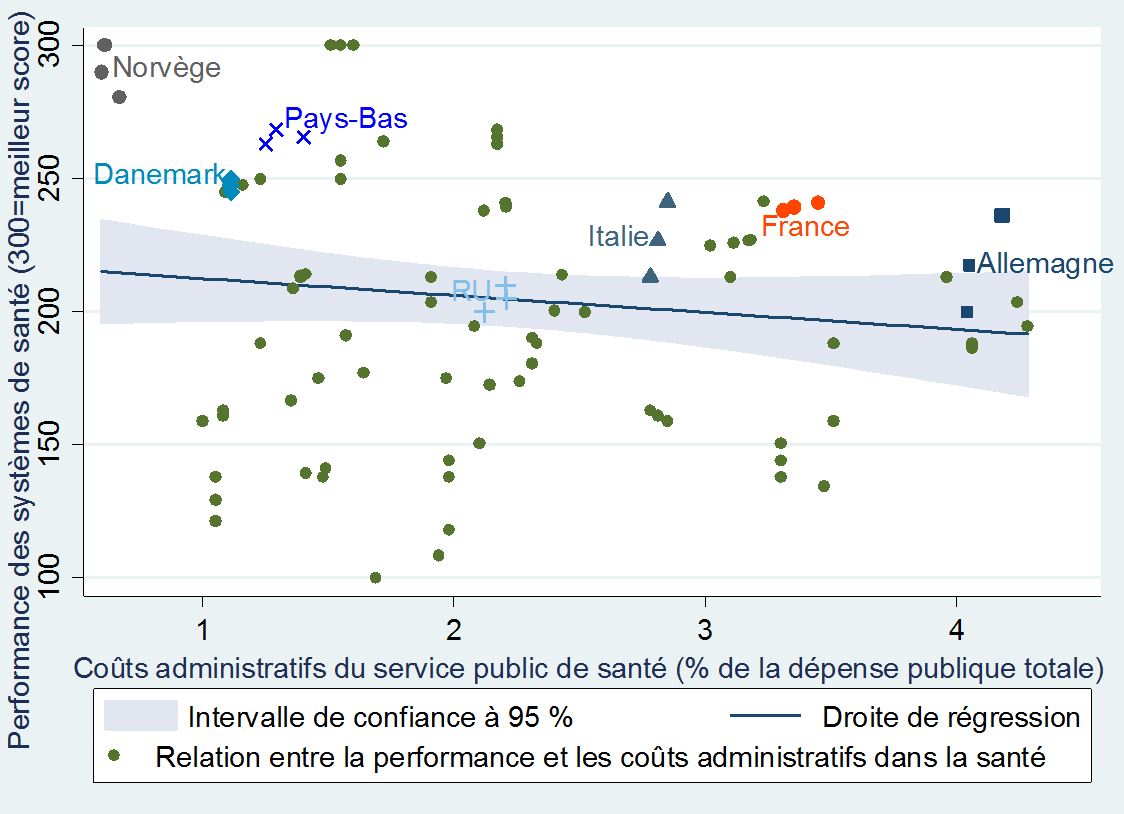
dans 31 pays européens (de 2010 à 2012)
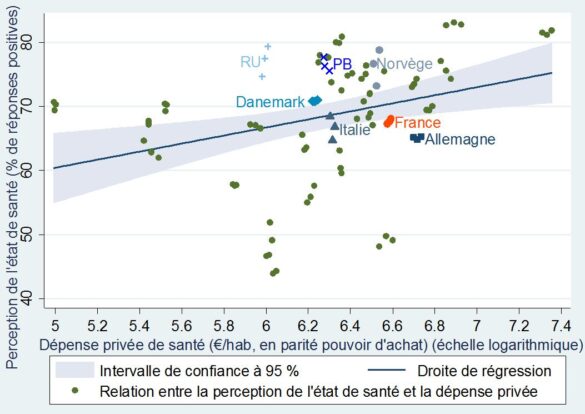
Les tableaux ci-dessous font ressortir des intervalles de confiance (la zone grisée) en dehors desquels se situent une majorité des points, ce qui signifie que la tendance observée est lâche. Elle existe néanmoins assez clairement eu égard à l’orientation nettement à la hausse de ces lignes de régression. Il en ressort notamment que le financement privé (les dépenses directement supportées par les ménages ou un système concurrentiel d’assurance) peut entrainer une meilleure perception de son état de santé.
+Perception de l’état de santé et dépense privée de santé par habitant+
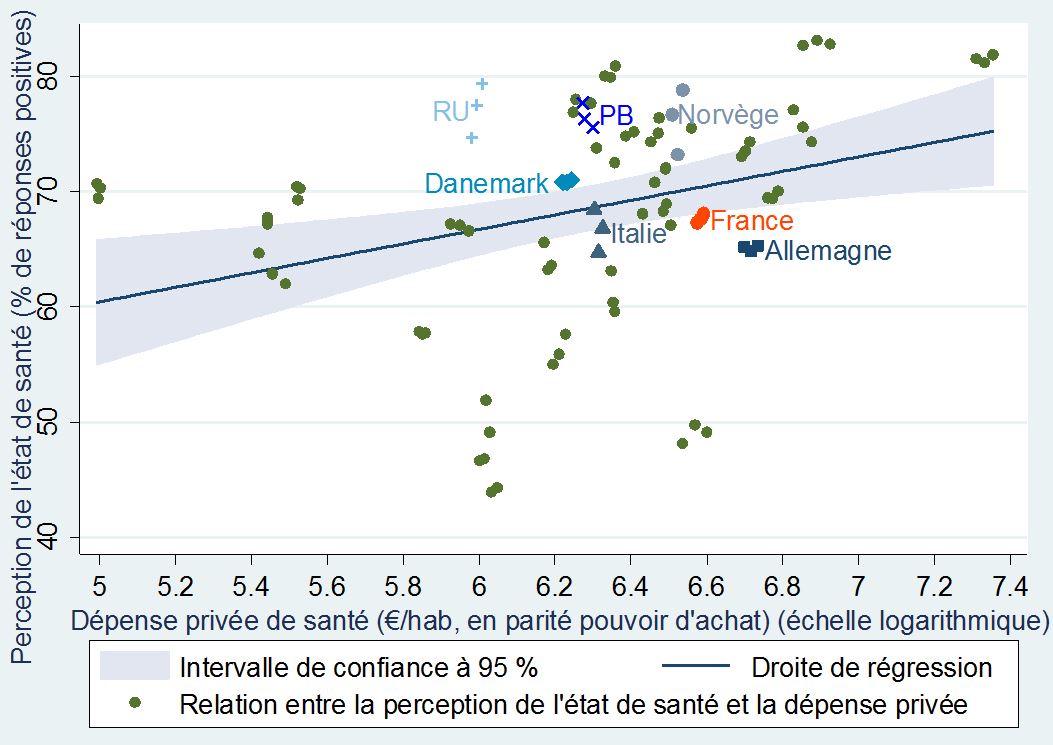
dans 31 pays européens (de 2010 à 2012)
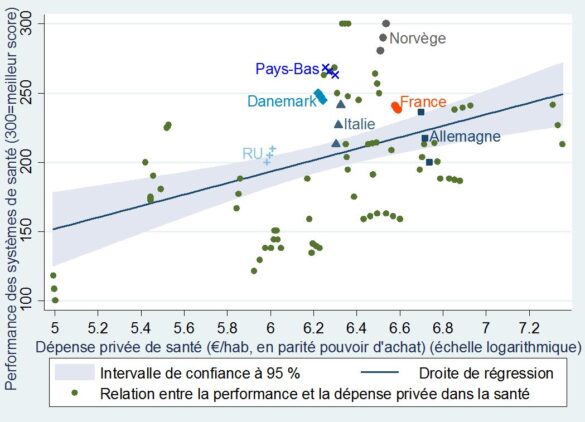
De même, la performance des systèmes publics est en moyenne meilleure lorsqu’un système privé coexiste et lui fait concurrence.
+Performance des systèmes de santé et dépense privée de santé par habitant+
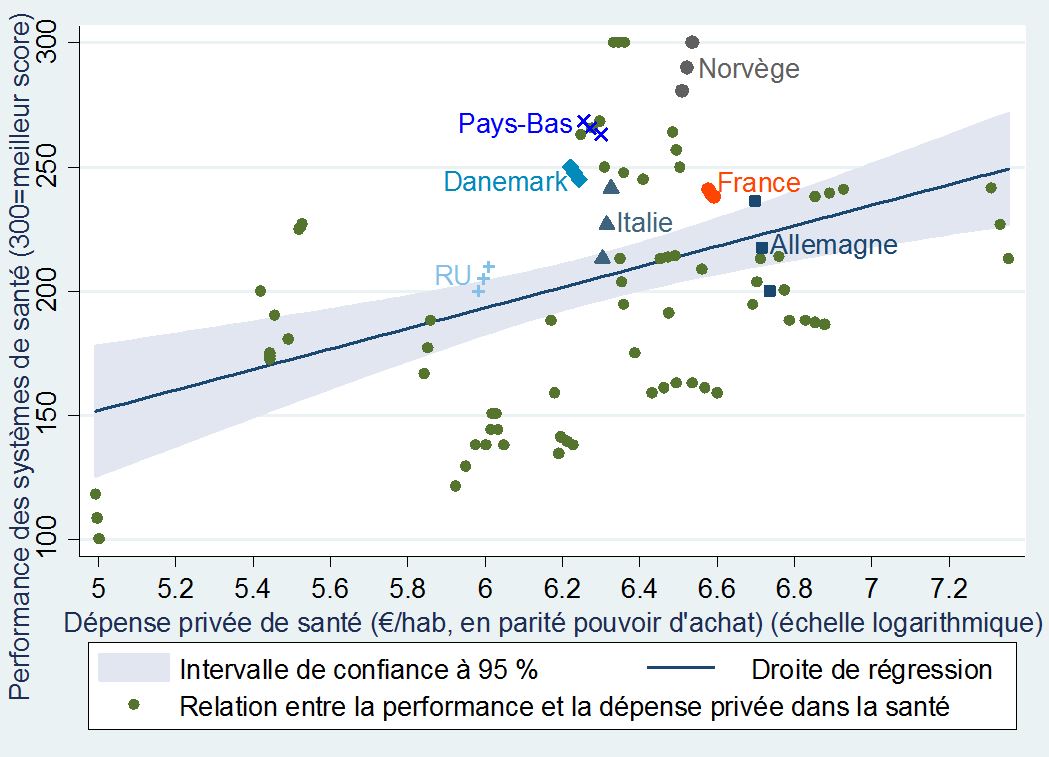
dans 31 pays européens (de 2010 à 2012)
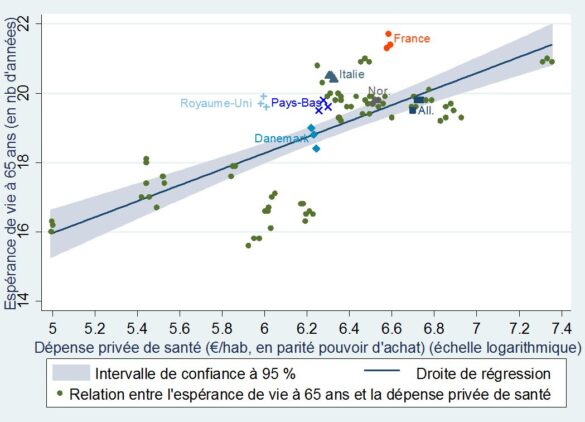
L’espérance de vie à 65 ans souligne la même tendance
+Espérance de vie à 65 ans et dépenses privées de santé par habitant+
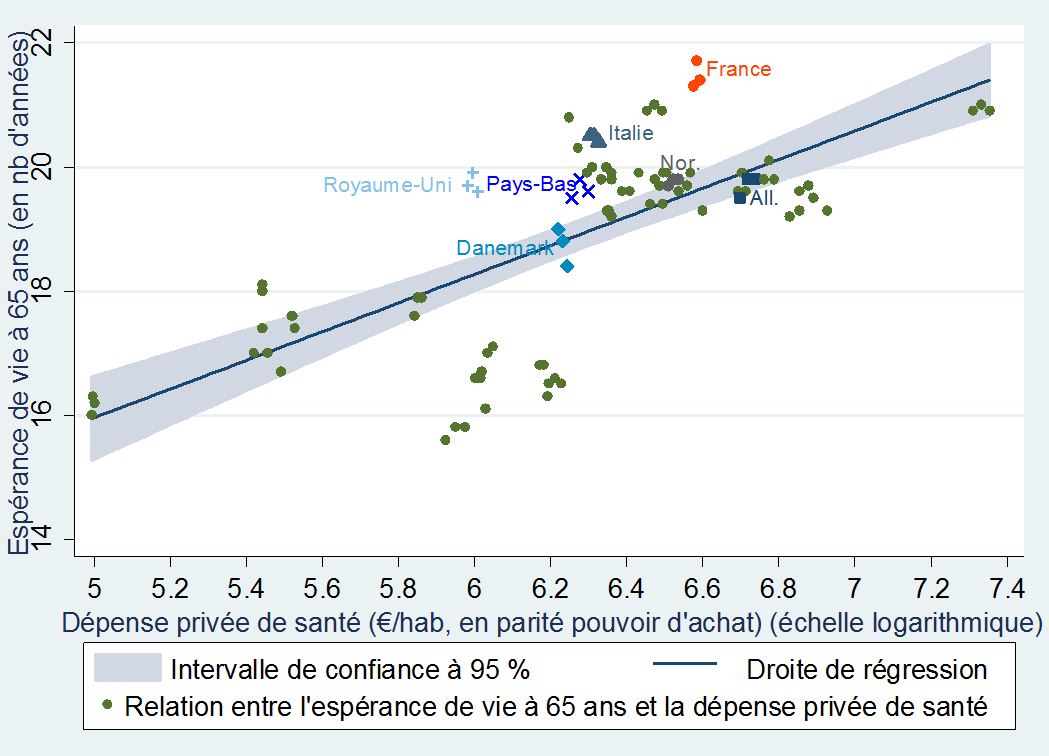
dans 31 pays européens (de 2010 à 2012)
Au demeurant, ces données ne donnent qu’une mesure très partielle et insatisfaisante du réel degré de concurrence au sein des différents systèmes de santé. Cela est en grande partie dû au fait que la concurrence reste une exception. Par ailleurs, elle peut jouer à différents niveaux et rendre plus difficile les comparaisons sur la base de données macroéconomiques. Par exemple, les pays nordiques ont peu à peu introduit une certaine dose de concurrence entre les prestataires de services de santé comme les hôpitaux. De leur côté, des pays comme l’Allemagne ou la Suisse ont laissé aux patients le choix de leur assurance santé, qui reste obligatoire. Cependant, lorsque l’on compare les niveaux d’efficacité des services publics de santé, ces différences institutionnelles ne ressortent pas nécessairement dans les données agrégées. Le manque d’exemples de mise en concurrence des services de santé en est la principale raison.
Cela étant, les pays qui ont introduit de la concurrence, permettant une confrontation de l’offre et de la demande des services de santé, ont vu leurs résultats s’améliorer. Ces résultats semblent confirmer la littérature économique sur ce point crucial (Kessler, 2000; Gaynor et al., 2013). Un système de référence apparait au travers de l’exemple des Pays-Bas, qui ont mis en place un système universel de santé, payé principalement par les cotisations sociales, mais dont les patients, au contraire de la France, peuvent choisir leur assurance santé (qui sont soumises à la concurrence) et leurs prestataires. Comme le souligne les travaux commissionnés par l’Union européenne sur l’évolution des systèmes de santé (HiT, 2010), « la responsabilité est désormais du ressort des assureurs, des prestataires et des patients. Le gouvernement contrôle la qualité, la facilité d’accès et le caractère abordable de l’assurance maladie ».
Depuis 2006, les Pays-Bas ont réorganisé leur système de santé. Désormais, les assurés sont obligés de s’assurer, mais libres de choisir leur assurance. Chacun paie sa prime. En revanche, les assurances sont obligées d’assurer tout le monde. Par ailleurs, un pourcentage de la prime va à un fonds qui permet d’offrir un système d’assistance aux plus démunis. Le financement de l’ensemble provient à concurrence de 50 % d’une taxe prélevée et proportionnelle au revenu, et pour l’autre partie d’une prime nominale (1 100 € annuels en 2010). En réintroduisant de la concurrence, les Pays-Bas ont développé une économie de la santé qui repose sur des prix non déterminés par l’Etat. « La concurrence contrôlée par l’Etat entre les prestataires et les assureurs joue désormais un rôle moteur au sein du système néerlandais. Il s’agit d’un changement profond pour tous les acteurs. Les assureurs doivent négocier avec les prestataires leurs prix et la qualité des services délivrés. Les patients peuvent choisir leur prestataire et s’inscrire au service d’assurance qui correspond au mieux à leur situation. Pour permettre aux patients de faire ces choix, l’effort du gouvernement s’est porté sur la transparence et l’accès au public de l’information quant aux prix et à la qualité des services proposés. Le rôle du gouvernement s’est également transformé passant d’un système où il pilotait l’intégralité du marché de la santé à un simple garant du bon fonctionnement de ce marché. Avec l’introduction de mécanismes de marché dans le secteur de la santé et la privatisation des anciennes caisses maladies, l’exemple néerlandais présente une alternative innovante et unique au système de sécurité sociale. » (HiT, 2010[[http://www.euro.who.int/__data/assets/pdf_file/0008/85391/E93667.pdf]])
En outre, les Pays-Bas ont renforcé la séparation entre les soins primaires (médecine générale, pharmacies, soins prénataux et soins dentaires) et les soins secondaires (principalement les hôpitaux). En conséquence, « les médecins généralistes agissent désormais en contrôleurs, ce qui signifie que les soins hospitaliers et les spécialistes (à part les urgences) ne sont accessibles que par recommandation du médecin généraliste. Seulement 4 % des visites médicales conduisent à un renvoi vers un spécialiste » (HiT, 2010)[[Ibidem]]. Ces mesures ont permis de contrôler les dépenses tout en maintenant un service de santé de qualité et efficace pour les patients, notamment en réduisant considérablement les temps d’attente. Il est intéressant de noter que ce type de disposition existe depuis 2004 en France. Elle pénalise les assurés qui ne choisissent pas leur médecin traitant en minorant la part du remboursement de la sécurité sociale. Dans un rapport de 2013, la Cour des comptes conclut que cela a abouti à une économie de 206 millions d’euros pour l’année 2011. Dans ce contexte, le coût des soins à la charge des ménages a augmenté[[Cour des comptes, Le médecin traitant et le parcours de soins coordonnés : une réforme inaboutie, 2013. Néanmoins, toujours selon la Cour, la réforme reste inaboutie, dans la mesure où elle n’a pas permis de simplifier le parcours de soins pour le patient. Cette réforme a en effet complexifié le parcours de soin au lieu de le simplifier et de le baliser pour l’assurer – certaines consultations de spécialistes ne sont effectivement pas soumises à majoration du tarif, mais cette disposition est décidée par décret et n’est pas nécessairement évidente pour le patient.]] (pour ceux qui n’auraient pas fait le choix de médecin traitant), mais la réforme aura permis de réduire fortement le nombre de consultations dites « hors parcours de soin » et de rationaliser quelque peu ce même parcours.
Enfin, les municipalités néerlandaises ont vu leurs responsabilités renforcées en matière d’information du public et de prévention. Parallèlement, les patients restent libres de choisir le centre de soin auquel ils sont rattachés, peu importe la municipalité dans laquelle celui-ci se trouve. L’introduction de mécanismes de marché et une certaine décentralisation des services de santé aux Pays-Bas ont permis à la population de bénéficier d’un service efficace et de meilleure qualité.
Conclusion : la concurrence améliore la qualité des services de santé
L’organisation institutionnelle du système, et plus particulièrement la concurrence, joue un rôle central dans le bon fonctionnement d’un système de santé équitable et efficace. Le contrôle efficace et durable des systèmes de santé et la maitrise de leurs couts ne pourra s’opérer durablement que si l’organisation du système est repensée dans son ensemble. A défaut, celle-ci ne pourra s’exercer que par des mesures de rationnement, c’est-à-dire de réduction de l’accès aux soins ou son renchérissement directement par les prix ou indirectement par les prélèvements fiscaux et sociaux. Comme Hayek (1960) l’a remarqué, « Le plaidoyer en faveur d’un système de santé national gratuit s’appuie en général sur deux fondements conceptuels erronés : d’abord, l’idée que les besoins médicaux sont en général identifiables objectivement et peuvent donc être pleinement pris en compte dans chaque cas hors de toute considération économique ; et ensuite, l’idée que cela est économiquement possible parce que, si on améliore le service médical, il en résulte une amélioration globale de l’efficacité économique qui compense les coûts. »
Il reste que les comparaisons sont difficiles parce que selon les pays, les patients n’ont pas accès à des services homogènes. Néanmoins, le tableau de performance décrit au début de cette note montre que les pays d’Europe du Nord et de l’Ouest monopolisent le haut du classement. S’ils dépensent plus, ils sont aussi bien plus performants que les systèmes d’Europe du Sud ou de l’Est.
Il est plus surprenant de constater que les pays du Sud ou de l’Est (Slovaquie et Roumanie mises à part), ont des moyens parfois presque aussi étendus (inputs, soit les ressources) que les pays du Nord et de l’Ouest. Bien entendu, ils ne délivrent pas la même qualité de service. Ils ont cherché à reproduire les systèmes de santé à caractère universel des pays plus industrialisés, mais l’accès à la santé y reste plus limité, les temps d’attente pour les patients n’incitent pas non plus à se rendre chez le médecin, et la médecine préventive reste encore à développer.
En ce qui concerne les pays nordiques et ceux de l’Europe de l’Ouest, les principales différences se trouvent plutôt dans la façon dont les systèmes de santé sont conçus. Ceux qui tendent à ouvrir ces marchés à un certain degré de concurrence et à offrir un plus grand choix aux assurés tendent à être plus efficaces. De plus, un fort développement de la médecine préventive accroît la performance globale du système public. C’est notamment le cas du Danemark, de la Norvège et des Pays-Bas.
L’introduction de concurrence dans les systèmes de santé et de la responsabilité, qui lui est souvent liée, contribue à améliorer la performance et/ou la qualité du service.







3 commentaires
Coûts administratifs en France 3,3 % Sauf que réellement!
Les "coûts administratifs" des sécurités sociales Françaises ne sont pas connus. En effet, CSG, Tabac ou alcool sont des taxes récoltées par l'état et les couts administratifs cachés indirects ne sont pas reportés dans le chiffres annoncés. On est plus près des 8%.
C'est pas si mal
Ce n'est pas nécessaire de lire tout l'article, le préambule suffit.
Vous dites que la France est au 10ème rang des pays qui dépensent le plus mais vous ne dites pas qu'elle est au 3ème rang pour les résultats. Donc avec le 10ème niveau de dépenses elle a le 3ème niveau de résultats ce qui lui permet d'être au 7ème rang pour la performance.
Avec un verre à moitié il y a 2 façons de voir, soit on voit le verre à moitié vide (comme vous le faites toujours pour la France) soit on voit le verre à moitié plein (ce que vous faites toujours pour les autres pays).
Il faut noter que la France devance la Suisse, l'Autriche, le Royaume Uni, l'Allemagne. Ce n'est pas une raison pour ne pas s'améliorer encore car toute organisation est perfectible même celle du premier.
Seule la Norvège fait mieux
Il n'y a que la Norvège qui a de meilleurs résultats pour moins cher. Quoique la cherté étant rapportée au PIB, la Norvège ayant des ressources pétrolières qui gonflent son PIB, son système de santé n'est peut-être pas si économique que les chiffres le montrent. La Suisse fait mieux mais pour plus cher ce qui la classe en dessous de la France en performance. Les autres ont de moins bons résultats, c'est normal qu'ils soient moins chers.